COVID-19 associated encephalopathy responding to treatment with intravenous immunoglobulins
S. Ostrý1,2, J. Keller3 , O. Sobek4 , A. Chrdle5–7, R. Rusina8
1 Neurologické oddělení, Nemocnice České Budějovice, a.s.
2 Neurochirurgická a neuroonkologická klinika 1. LF UK a ÚVN – VFN Praha
3 Radiodiagnostické oddělení, Nemocnice Na Homolce, Praha
4 Laboratoř pro likvorologii, neuroimunologii, patologii a speciální diagnostiku, Topelex s.r.o., Praha
5 Infekční oddělení, Nemocnice České Budějovice, a.s.
6 Royal Liverpool University Hospital, Liverpool, Velká Británie
7 Zdravotně sociální fakulta Jihočeské univerzity v Českých Budějovicích
8 Neurologická klinika 3. LF UK a Thomayerova nemocnice, Praha
Cesk Slov Neurol N 2020; 83/116(6): 640–642. doi: 10.48095/cccsnn2020640
Vážená redakce,
typické neurologické manifestace COVID-19 zahrnují poruchu čichu a chuti. Vzácnější, ale závažnější neurologické komplikace infekce COVID-19 jsou encefalitida a encefalopatie reagující na imunomodulační léčbu. Předkládáme dvě kazuistiky pacientů s neuropsychiatrickými projevy, diskrétními strukturálními změnami ve frontálních lalocích v obraze MR a klinickým zlepšením po podání intravenózních imunoglobulinů (IVIG).
Dosud zdravý muž (51 let) byl přijat na neurologii pro 2 dny trvající poruchu řeči, nápadnou bradypsychii, obtížné porozumění pokynům a složitějším souvislostem, nebyl schopen vyřídit své pracovní záležitosti. Ve stejný čas se u jeho partnerky objevila ztráta čichu a chuti s myalgiemi. Kvantitativní „real-time“ polymerázová řetězová reakce (quantitative real-time polymerase chain reaction; qRT-PCR) prokázala u obou přítomnost RNA viru SARS-CoV-2 v nazofaryngeálním stěru.
Při příjmu byly patrné dezorientace časem, anomie, lehce narušená fluence řeči, postižena byla i paměť ve výbavnosti (pouze s kategoriální nápovědou). Během 3 dnů hospitalizace se rozvinuly anxieta, subdepresivní ladění, dezorientace časem a místem, agrafie, apraxie, statický třes horních končetin, emoční oploštění, narůstala porucha exekutivních funkcí a zhoršoval se paměťový výkon. Pacient zcela selhával v sedmičkovém testu a oddálené slovní výbavnosti. Neurologický topický nález byl jinak bez lateralizace, pacient byl afebrilní (36,5 °C), bez dušnosti, SaO2 bez kyslíku byla 95 %.
Laboratorní vyšetření krve a základní likvorologické vyšetření byla v mezích normy. V rámci imunologických humorálních parametrů bylo v mozkomíšním moku patrno zvýšení prozánětlivých cytokinů a markeru monocyto-makrofagické aktivace (vybrané výsledky v tab. 1). Metodou izoelektrické fokusace byly nalezeny 3 korespondující pásy imunoglobulinu G (IgG) v rámci systémové imunitní reakce.
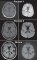
Skiagram hrudníku byl bez postižení plicní tkáně. MR zobrazila parasagitálně frontálně oboustranně vyšší signál nejen v sekvencích fluid attenuated inversion recovery (FLAIR), ale i na difuzí vážených obrazech kortikálně (cortical ribboning; CR) a naznačeným rozostřením kortikálních struktur (obr. 1). Apparent diffusion coefficient mapa nezobrazuje hodnoty zásadně odlišné od nesuspektního kortexu. V EEG pouze nedokonalá organizace pozadí.
RNA viru SARS-CoV-2 byla v mozkomíšním moku prokázána qRT-PCR po 6denním pomnožení na buněčné kultuře, vč. cytopatického efektu. V séru byly metodou ELISA (enzyme-linked immunosorbent assay) prokázány protilátky proti viru SARS-CoV-2 ve třídě IgA (7,63) a IgG (7,26).
Díky podpůrné léčbě inhibitory zpětného vychytávání serotoninu a benzodiazepinů se jen zvolna zlepšovaly orientace, spolupráce a neklid. Po obnově schopnosti základní sebeobsluhy byl pacient 12. den od rozvoje příznaků dimitován do domácí péče.
Neuropsychologické vyšetření 34. den od rozvoje příznaků ukázalo přetrvávající poruchu paměti, snížení verbální fluence, poruchu exekutivních funkcí, anxietu. V Montrealském kognitivním testu (MoCA) pacient dosahoval 27 bodů. Vzhledem k přetrvávajícím neuropsychiatrickým projevům bylo zahájeno podávání IVIG v celkové dávce 2 g/kg/den po dobu 5 dní. Následně 40. den pacient v MoCA testu skóroval 29 bodů.
Žena (50 let) léčená pro arteriální hypertenzi ACE inhibitorem v kombinaci blokátorem kalciových kanálů, užívající hormonální substituci po endonazální resekci adenomu hypofýzy pro akromegalii, byla hospitalizována na neurologii pro náhlou poruchu řeči. Při přijetí byla zjištěna anamnéza 2týdenního pozvolného rozvoje únavy, bradypsychie, cefaley, nechutenství a zmatenosti bez febrilií. Klinicky byly zjevné nepřiléhavé odpovědi, perseverace, pacientka zcela selhávala v sedmičkovém testu, recall byl zachován.
Vyšetření qRT-PCR prokázalo virus SARS-CoV-2 v nazofaryngeálním stěru. Do 3. dne hospitalizace (18. den nemoci) se rozvíjely dezinhibice, emoční oploštění, perseverace, prohloubení dezorientace časem i místem, porucha prostorové orientace i krátkodobé paměti, neklid. V testu MoCA dosáhla 5 bodů. Neurologický topický nález byl jinak bez lateralizace, pacientka byla afebrilní (36,7 °C), SaO2 bez kyslíku je 97 %.
Laboratorní vyšetření krve (kromě Hb 112 g/l, a fT4 9,0 pmol/l) a základní likvorologické vyšetření byla v mezích normy. V mozkomíšním moku bylo zvýšení pouze některých prozánětlivých cytokinů a orosomukoidu, bez nálezu oligoklonálních pásů (tab. 1).
Skiagram hrudníku byl bez postižení plicní tkáně. Na MR byl oproti prvnímu pacientovi CR jen v diskrétním náznaku na hranici rozpoznatelnosti (obr. 1). V EEG bylo pouze difuzní zpomalení základní aktivity nad předními kvadranty.
RNA viru SARS-CoV-2 v mozkomíšním moku nebyla pomocí qRT-PCR prokázána ani po pomnožení na buněčné kultuře. V séru byly metodou ELISA prokázány protilátky proti viru SARS-CoV-2 ve třídě IgG (1,18).
Na podpůrné a symptomatické léčbě (tiaprid a benzodiazepiny pro neklid) stav zůstával stacionární, od 20. dne byl podáván intravenózní bolus metylprednisolonu (souhrnně 5 g během 5 dní) bez klinické odezvy. Následně byly 25. den od rozvoje prvních příznaků nasazeny IVIG (2 g/kg/den po dobu 5 dní). Již za 72 h od zahájení terapie IVIG byla pacientka orientovaná časem i místem, ustupovala bradypsychie a v testu MoCA dosála 23 bodů (ztráta v prostorové orientaci).
Mechanizmus působení infekce SARS-CoV-2 na mozkovou tkáň zatím není zcela objasněn [1–3], pravděpodobně se uplatňují dvě různé cesty [4–8].
Hypotéza encefalitidy zvažuje neuronální poškození humorálními vlivy při cytokinové bouři. V mozkomíšním moku se objevují pleiocytóza, hyperproteinorhachie a až extrémní hodnoty zánětlivých markerů vlivem extrémní systémové zánětlivé odpovědi a současného poškození hematolikvorové bariéry. Průkaz PCR virové RNA i po pomnožení na kulturách bývá negativní. V těchto případech bývají přítomné projevy multiorgánového postižení, pacient je obvykle v těžkém stavu, mnohdy vyžaduje umělou plicní ventilaci a po extubaci přetrvává kvantitativní porucha vědomí. U těchto pacientů dochází ke zlepšení na terapii plazmaferézou, které se vysvětluje snížením systémové a druhotně i likvorové hladiny cytokinů. Následuje rychlá obnova vědomí.
Druhá hypotéza, encefalopatie, vychází z přímého působení viru, který se dostává do mozku olfaktoriální a/nebo trigeminální cestou a bývá prokazatelný v mozkomíšním moku a/nebo v tkáni mozku a kmene, bez výraznějších sekundárně indukovaných zánětlivých změn. Klinický obraz je méně dramatický, ale neuropsychiatrické projevy mohou být pro pacienty velmi handikepující. Terapeuticky slibné je podání IVIG, které vedle imunomodulačního účinku mohou vyvolat i na protilátkách založený virus-neutralizační efekt [9].
U obou prezentovaných pacientů se jednalo o projevy SARS-CoV-2 encefalopatie, byly patrné pouze frustní zánětlivé likvorologické změny ve smyslu elevace humorálních zánětlivých markerů (interleukin-1, interleukin-6, alpha 1-acid glycoprotein), ale s normální celularitou i proteinorhachií. Strukturální abnormita na MR byla nevelká, nicméně zřetelná. Průkaz viru v mozkomíšním moku byl pouze při zřetelnější strukturální změně mozku (pacient 1). V tomto kontextu izolované zvýšené koncentrace prozánětlivých cytokinů v CNS a nevelkých strukturálních změn se nabízí koncept cytokinového vánku („cytokine breeze“) jako mírnější varianty cytokinové bouře, který může způsobovat sice méně dramatické, ale přesto klinicky významné orgánové poruchy/dysfunkce se subakutním až chronickýmprůběhem [10].
Naši pacienti neměli kromě akutně vzniklé kognitivní poruchy jiné klinické příznaky (nepřítomnost systémové zánětlivé odpovědi) a ani efekt kortikosteroidů nebyl u pacientky 2 pozorován. Výrazné zlepšení v obou případech nastalo záhy po nasazení IVIG.
Prezentovaní pacienti vyvinuli COVID-19 encefalopatii se závažným kognitivním deficitem, lehce zvýšeným signálem kortikálně parasagitálně frontálně na MR, bez těžkého celkového průběhu COVID-19 a s rychlým zlepšením po podání IVIG. Zdá se, že u COVID-19 encefalopatie je vhodnější podání IVIG než plazmaferézy, které jsou dosud u COVID-19 encefalitidy preferovány.
Grantová podpora
Podpořeno projektem Progres P35/LF3, grantem MZČR NV19-09-00199.
Poděkování
Autoři děkují prim. MUDr. Petru Lhotákovi z Radiologic-kého oddělení Nemocnice České Budějovice, a. s. za spolupráci při zajištění obrazové dokumentace; prim. Mgr. Ondřeji Scheinostovi z Laboratoře molekulární biologie a genetiky Nemocnice České Budějovice, a. s. za genetická vyšetření nazofaryngeálních stěrů a mozkomíšního moku; Mgr. Václavu Hönigovi, Ph.D. a RNDr. Janě Elsterové, Ph.D. z Laboratoře arbovirologie Biologického centra AV ČR v Českých Budějovicích a Oddělení virologie Výzkumného ústavu veterinárního lékařství v Brně, za virologická a molekulárně biologická vyšetření likvoru.
MUDr. Svatopluk Ostrý, Ph.D.
Neurologické oddělení
Nemocnice České Budějovice, a.s.
B. Němcové 585/54
370 01 České Budějovice
e-mail: ostry@nemcb.cz
Přijato k recenzi: 20. 11. 2020
Přijato do tisku: 11. 12. 2020
Literatura
1. Paterson RW, Brown RL, Benjamin L et al. The emerging spectrum of COVID-19 neurology: clinical, radiological and laboratory findings. Brain 2020; 143 (10): 3104–3120. doi: 10.1093/brain/awaa240.
2. Dogan L, Kaya D, Sarikaya T et al. Plasmapheresis treatment in COVID-19-related autoimmune meningoencephalitis: Case series. Brain 2020; 87: 155–158. doi: 10.1016/j.bbi.2020.05.022.
3. Cao A, Rohaut B, Guennec LL et al. Severe COVID-19-related encephalitis can respond to immunotherapy. Brain 2020 [ahead of print]. doi: 10.1093/brain/awaa337.
4. Rodriguez M, Soler Y, Perry M et al. Impact of severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) in the nervous system: implications of COVID-19 in neurodegeneration. Front Neurol 2020; 11: 583459. doi: 10.3389/fneur.2020.583459.
5. Sharifian-Dorche M, Huot P, Osherov M et al. Neurological complications of coronavirus infection; a comparative review and lessons learned during the COVID-19 pandemic. J Neurol Sci 2020; 417: 117085. doi: 10.1016/j.jns.2020.117085.
6. Ellul MA, Benjamin L, Singh B et al. Neurological associations of COVID-19. Lancet Neurol 2020; 19 (9): 767–783. doi: 10.1016/S1474-4422 (20) 30221-0.
7. Meppiel E, Peiffer-Smadja N, Maury A et al. Neurological manifestations associated with COVID-19: a multicentric registry. Clin Microbiol Infect 2020 [ahead of print]. doi: 10.1016/j.cmi.2020.11.005.
8. Otruba P, Bardoň J, Kolář M et al. Neurologické komplikace koronavirové infekce SARS-CoV-2 (COVID-19). Neurol Praxi 2020; 21 (Suppl G): 3–14.
9. Diez JM, Romero C, Vergara-Alert J et al. Cross-neutralization activity against SARS-CoV-2 is present in currently available intravenous immunoglobulins. Immunotherapy 2020; 12 (17): 1247–1255. doi: 10.2217/imt-2020-0220.
10. Tang Y, Liu J, Zhang D et al. Cytokine storm in COVID-19: the current evidence and treatment strategies. Front Immunol 2020; 11: 1708. doi: 10.3389/fimmu.2020.01708.
Článek byl uveřejněn s laskavým svolením redakce Neurologie a neurochirurgie.
www.csnn.eu